Het Health Outcomes Management Evaluation (HOME) model helpt om gebruik van uitkomstinformatie inzichtelijk te maken.
In 2016 is vanuit de NHR het HOME-model ontwikkeld om ziekenhuizen te ondersteunen bij de organisatie van de verbetercyclus (Van Veghel et al., 2020; Van der Nat, Derks, & Van Veghel, 2021). Via de bijbehorende enquête is inzichtelijk gemaakt hoe in 2016 en 2020 in de hartzorg uitkomsten werden gebruikt om zorg te verbeteren. In het huidige onderzoek is het HOME-model toepasbaar gemaakt voor de aandoeningen waarop de kwaliteitsregistraties binnen de SKR richten, zodat binnen de onderzochte aandoeningsgebieden een actueel inzicht kan worden verkregen in het actieve gebruik van uitkomstinformatie en de mate waarin men slaagt in het organiseren van verbeterprojecten. Hiertoe zijn 6 specialismen geselecteerd, waarna de enquête en interviewguide van het HOME-model in samenwerking met SKR-leden en patiëntenorganisaties voor deze specialismen verder aangescherpt is en per specifieke aandoening een aangepaste versie opgesteld is. Daarbij is ook ruimte opgenomen om in te gaan op het patiëntperspectief en eventuele good practices. Een algemene versie van de doorontwikkelde enquête is te vinden in Bijlage 2; de gebruikte interviewguide is te vinden in Bijlage 3.
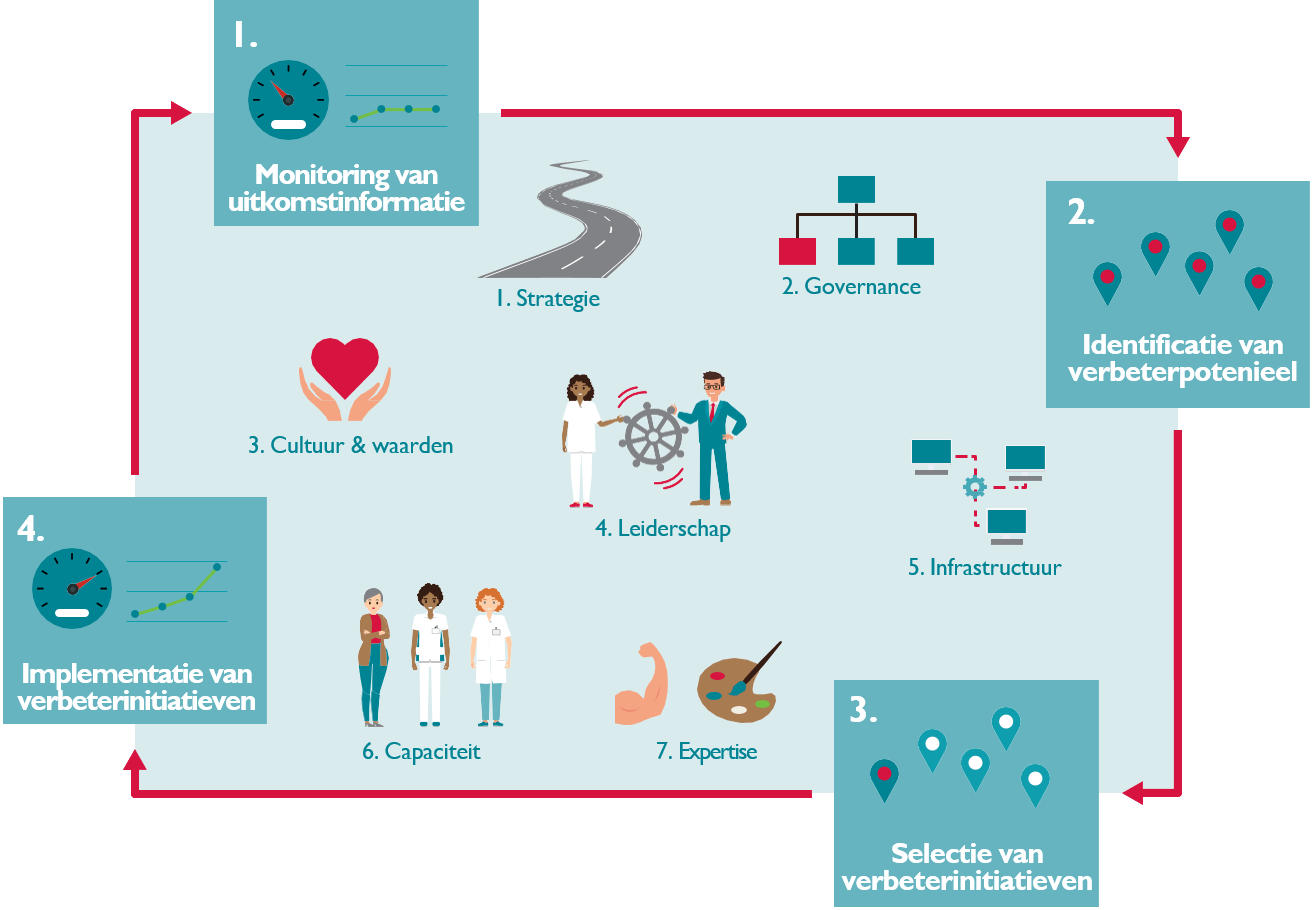
Het HOME-model doorloopt 11 elementen, welke gebaseerd zijn op elementen uit een PDCA-cyclus (Deming cyclus) en het 7S-model van McKinsey (zie Figuur 4 voor een visuele weergave). Deze elementen zijn als volgt:
- De 4 hoofdstappen van een (uitkomst-gedreven) verbetercyclus (PDCA-cyclus): 1) Monitoring van uitkomsten, 2) Identificatie van verbeterpotentieel, 3) Selectie van verbeterinitiatieven, 4) Implementatie van verbeterinitiatieven.
- De 7 randvoorwaarden voor organisatie van een verbetercyclus (7S-model): 1) Strategie, 2) Governance, 3) Cultuur & waarden, 4) Leiderschap, 5) Infrastructuur, 6) Capaciteit, en 7) Expertise.
Figuur 4. Visuele weergave van het HOME-model
Met 127 ingevulde vragenlijsten binnen 5 registraties van de SKR wordt een duidelijk beeld gecreëerd van het gebruik van uitkomstinformatie in de Nederlandse zorg.
De doorontwikkelde (aandoening-specifieke versies van de) vragenlijst is in de periode april tot juli 2022 via bestaande netwerken en contacten van de kwaliteitsregistraties verspreid naar alle centra die de betreffende patiëntgroepen behandelen. Om een representatief beeld te krijgen, is een minimale respons van 35% van het aantal centra per specialisme beoogd. Per centrum is gevraagd om een online vragenlijst in Microsoft Forms in te laten vullen per specialisme met betrokkenheid van ten minste één medisch specialist.
Zoals te zien in Tabel 1, is het responspercentage op de enquête voor het specialisme cardiochirurgie (kwaliteitsregistratie NHR) het hoogste; 80% heeft de enquête ingevuld. Voor interventiecardiologie (dotters) (kwaliteitsregistratie NHR) is de enquête door 20 centra (69%) ingevuld, voor dialyse (kwaliteitsregistratie Nefrovisie) door 30 centra (51%), voor intensive care (kwaliteitsregistratie NICE) door 35 centra (49%) en voor orthopedische heup- of knievervanging (kwaliteitsregistratie LROI) door 27 centra (31%). Voor deze registraties is hiermee een goede respons bereikt waarmee een representatief beeld is verkregen.
Tabel 1. Overzicht aantallen benaderde en deelnemende centra
| Cardiochirurgie | Interventiecardiologie (dotters) | Dialyse | Intensive Care | Orthopedische heup- en knievervanging | Behandeling van lever- en galwegtumoren via een chirurgische resectie en/of thermale ablatie | Totaala | |
| Aantal benaderd | 15 | 29 | 59 | 72 | 86 | – | – |
| Respons (aantal) | 12 | 20 | 30 | 35 | 27 | 3 | 127 |
| Respons (percentage) | 80% | 69% | 51% | 49% | 31% | – | – |
| Aantal interviews | 4 | 4 | 4 | 3 | 3 | – | 18 |
aVoor zorg rondom levertumoren hebben op het moment van schrijven slechts 3 centra de enquête ingevuld. Deze resultaten zijn daardoor mogelijk niet representatief voor het gehele specialisme en geven een vertekening wanneer deze vergeleken worden met de resultaten van andere specialismen. De resultaten worden volledigheidshalve wel meegeteld in de totale respons (zie Tabel 1) en worden ook gepresenteerd in Bijlage 4.
N.B.: Sommige centra hebben de enquête voor meerdere specialismen ingevuld en komen zodoende vaker dan één keer voor in het totale aantal ingevulde vragenlijsten. Met betrekking tot de specialismen dialyse en orthopedische heup- en knievervanging is de enquête ook verspreid onder klinieken en zelfstandige behandelcentra, naast ziekenhuizen. De resultaten voor deze specialismen representeren dus ook deze type centra.
Aanvullend zijn er 18 diepte-interviews uitgevoerd (range: 3 – 4 interviews per aandoening).
Op basis van de enquêteresultaten is een selectie gemaakt van de 3 tot 5 ziekenhuizen per specialisme die het meest actief bleken in het gebruik van uitkomstinformatie in de verbetercyclus. Hierbij is enkel gekeken naar centra die in de enquête hebben aangegeven te willen deelnemen aan een diepte-interview rondom het gebruik van uitkomstindicatoren. De criteria voor deze selectie waren als volgt:
- Het aantal verbeterinitiatieven dat de afgelopen twee jaar door het monitoren van uitkomsten van zorg geïnitieerd is.
- Het aantal uitkomstindicatoren waarvoor de afgelopen twee jaar op initiatief of verzoek van de vakgroep aanvullende analyses uitgevoerd is met als doel om resultaten beter te kunnen duiden en mogelijk te komen tot verbeterinitiatieven.
- Het percentage medisch specialisten binnen het centrum dat actief kennisneemt van de uitkomsten van zorg rondom de behandeling van het betreffende specialisme.
In totaal zijn er aanvullend aan de antwoorden op de enquête, 18 diepte-interviews met centra uitgevoerd. Dit aantal varieert tussen de 3 (intensive care en orthopedische heup- en knievervanging) en 4 (dialyse, interventiecardiologie en cardiochirurgie) interviews per aandoening. Voor de behandeling van levertumoren was het niet mogelijk om interviews uit te voeren vanwege het kleine aantal respondenten; geen van deze respondenten gaf op het moment van selecteren aan open te staan voor medewerking aan een diepte-interview.
De diepte-interviews zijn uitgevoerd in de periode van mei tot juli 2022. De interviews vonden deels op locatie en deels via Microsoft Teams plaats en hadden een duur van 30 tot 60 minuten. Per geselecteerd centrum vond één gesprek plaats met maximaal twee personen, waarvan minstens één medicus die zeer betrokken is bij het meten en verbeteren van uitkomstindicatoren. Voorafgaand aan het diepte-interview hebben deelnemers een samenvatting van antwoorden op de enquête van hun centrum ontvangen. Achteraf is een gespreksverslag opgesteld en teruggekoppeld naar deelnemers.
Kwantitatieve en kwalitatieve analysen brengen algemene trends, good practices, en bevorderende en belemmerende factoren binnen de Nederlandse zorg in het algemeen én binnen specifieke registraties in beeld.
In SPSS is een kwantitatieve analyse van de enquêteresultaten uitgevoerd. Hierbij is voor de totale respons en per specialisme voor iedere vraagstelling de frequentie en percentages per antwoordcategorie berekend en, indien van toepassing, de gemiddelde score. Ook zijn er per specialisme tot-ziekenhuis-herleidbare rapportages opgesteld en gedeeld met de ziekenhuizen die hiervoor toestemming hebben gegeven.
Voor de kwalitatieve analyse van de diepte-interviews heeft elk lid van de projectgroep (N = 4) de opgestelde gespreksverslagen doorgenomen en onafhankelijk zijn of haar bevindingen genoteerd. Daarbij zijn verschillende elementen opgehaald, namelijk a) een generieke aanpak per element van het HOME-model, b) good practices, welke bestaan uit een aanpak die positief beoordeeld werd door deelnemers en afweek van de generieke aanpak, en c) bevorderende en belemmerende factoren. Vervolgens heeft de projectgroep door middel van consensus besloten welke resultaten het meest relevant en het meest van belang bleken binnen dit onderzoek en opgenomen moesten worden in het eindrapport.