In dit hoofdstuk worden de belangrijkste landelijke resultaten gepresenteerd die volgen uit de enquête (N = 127) en diepte-interviews (N = 18). Ten eerste worden de belangrijkste bevindingen in een figuur weergegeven. Ten tweede worden enkele algemene trends gepresenteerd, waarna de belangrijkste bevorderende en belemmerende factoren gerapporteerd worden. Ten slotte worden per element van het HOME-model de belangrijkste resultaten gepresenteerd; gevolgd door een toelichting over het gebruik van uitkomstinformatie in de patiëntenzorg.
Voor meer details over de enquêteresultaten, zowel landelijk als uitgesplitst per specialisme, verwijzen we u graag naar Bijlage 1.
3.1 Belangrijkste bevindingen en algemene trends
In dit deelhoofdstuk worden de belangrijkste overstijgende bevindingen per element van het HOME-model gepresenteerd. Deze bevindingen zullen in de (deel)hoofdstukken die volgen verder toegelicht worden. Ook worden enkele algemene trends gepresenteerd die zichtbaar waren binnen alle onderzochte aandoeningsgebieden. Voor de enquêteresultaten verwijzen we u graag naar Bijlage 1.
Algemene trend: Uitkomstindicatoren worden actief gebruikt voor kwaliteitsverbetering; resultaten worden gemonitord en verbeterprojecten worden geselecteerd en geïmplementeerd. Het volledig doorlopen van een verbetercyclus gebeurt echter nog beperkt.
In Figuur 1 is een totaaloverzicht gegeven van de belangrijkste bevindingen per stap van het HOME-model. De resultaten laten zien dat centra actief gebruik maken van uitkomstindicatoren in hun proces ten aanzien van kwaliteitsverbetering. Uitkomstindicatoren worden veelal meerdere keren per jaar binnen de vakgroep besproken, door gebruik te maken van landelijke en lokale dashboards. Respondenten gebruiken vervolgens verschillende type analyses om verbeterpotentieel te identificeren. Het formuleren van doelstellingen voor uitkomstindicatoren gebeurt nog niet in alle gevallen; in 72% van de centra zijn al wel doelstellingen geformuleerd de afgelopen twee jaar. In het merendeel van de centra is daarbij minimaal 1 verbeterinitiatief gestart in de laatste twee jaar; 83% van de deelnemende centra gaat effectief over tot verbetering, in 13% van de centra zijn er nog geen verbeterinitiatieven gestart. Het monitoren van de implementatie en het effect van verbeterinitiatieven biedt nog ruimte voor verbetering; de mate waarin dit momenteel gebeurt, wordt gescoord op respectievelijk 6,2 en 6,4 op een schaal van 0 (nooit) tot 10 (altijd). Met betrekking tot de randvoorwaarden die bijdragen aan het realiseren van een verbetercyclus, vallen drie dingen vooral op; 1) het vertrouwen om uitkomstinformatie te bespreken is erg groot (range gemiddelde beoordeling: 7,3 – 8,4); 2) medisch specialisten zijn voornamelijk de kartrekkers in het realiseren van een verbetercyclus (zij worden door 66% van de centra aangewezen als grootste kartrekker), en; 3) een groot deel van de data wordt al vastgelegd in EPD tijdens reguliere zorg (gemiddeld 69,5%).
Figuur 1. Totaal figuur met de belangrijkste bevindingen per element van het HOME-model
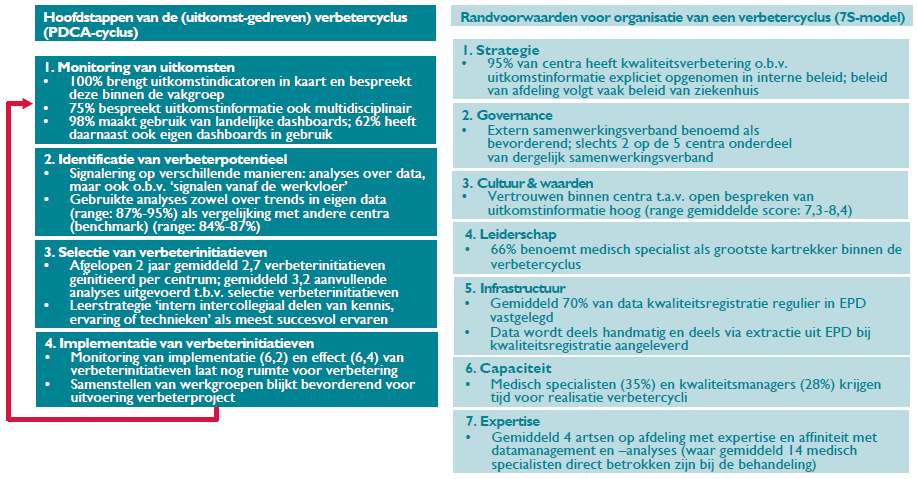
Er zijn geen grote verschillen tussen de verschillende aandoeningen (en registraties) te identificeren; voor elke aandoening zien we dat de mate waarin uitkomstinformatie gebruikt wordt, vergelijkbaar is. Tussen centra daarentegen, bestaan nog wel grote verschillen in de mate waarop uitkomstindicatoren concreet worden gebruikt, met name óf en wanneer deze leiden tot verbeterprojecten. Daarbij zijn per aandoeningsgebied andere centra verder gevorderd in de ontwikkeling van methoden om daadwerkelijk en effectief te verbeteren op basis van uitkomstinformatie.
3.2 Bevorderende en belemmerende factoren
In dit deelhoofdstuk worden de belangrijkste bevorderende en belemmerende factoren besproken die volgden uit de uitgevoerde diepte-interviews. Deze factoren worden in Figuur 2 kort gerapporteerd en vervolgens tekstueel verder toegelicht.
Figuur 2. Overzicht met bevorderende en belemmerende factoren ten aanzien van verbetercycli.
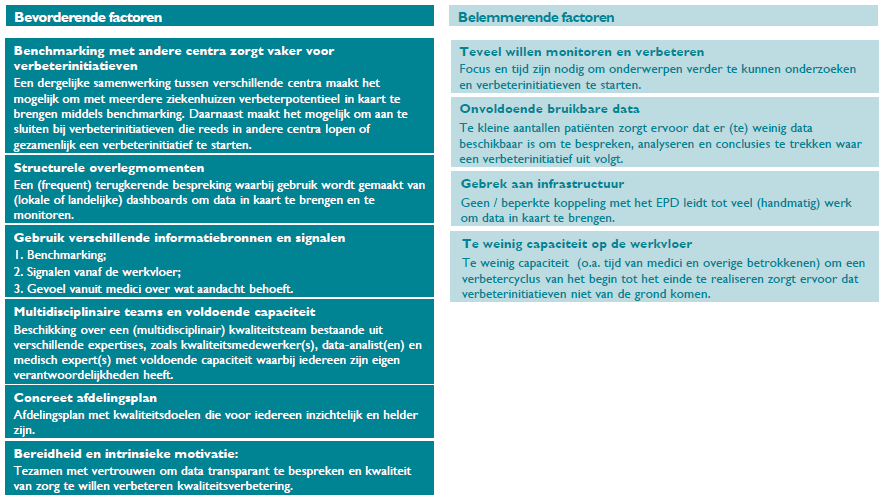
De geïdentificeerde bevorderende factoren laten zien dat het succesvol realiseren van een verbetercyclus vraagt om een structurele inbedding op meerdere niveaus; deelnemers rapporteren bijvoorbeeld voldoende capaciteit (bestuurlijk) en hoge motivatie (op de werkvloer) als bevorderende factoren.
Figuur 2 (linker kolom) laat de bevorderende factoren zien ten aanzien van het succesvol realiseren van een verbetercyclus op basis van uitkomstinformatie die geïdentificeerd zijn in dit project. Ten eerste zorgt een (frequent) terugkerende bespreking waarbij gebruik wordt gemaakt van (lokale of landelijke) dashboards om data in kaart te brengen en te monitoren voor een structurele inbedding op de afdeling / in de organisatie waardoor verbeterinitiatieven sneller van de grond komen en altijd onder de aandacht zijn. Daarnaast wordt door respondenten genoemd dat niet alleen data aanleiding moet geven voor het identificeren van verbeterpotentieel, maar dat ook signalen vanaf de werkvloer moeten worden meegenomen omdat deze vaak aanvullende inzichten geven in verbeterpotentieel. Ook helpt het snel kunnen schakelen en het hebben van ruimte en capaciteit bij (ad hoc) signalen voor kwaliteitsverbetering, zodat er mogelijkheid is om deze signalen verder te kunnen onderzoeken. De beschikking over een (multidisciplinair) kwaliteitsteam bestaande uit verschillende expertises, zoals kwaliteitsmedewerker(s), data-analist(en) en medisch expert(s) met voldoende capaciteit, is bevorderend voor het starten en uitvoeren van een verbeterinitiatief. Dit zorgt er namelijk voor dat er kennis en expertise beschikbaar is op meerdere gebieden, namelijk zowel kwaliteit van zorg als data inhoudelijk en medisch inhoudelijk. Dit wordt als zeer waardevol ervaren voor de vruchtbaarheid en uitkomsten van besprekingen ten behoeve van verbeterinitiatieven.
Daarnaast stimuleert een concreet afdelingsplan met kwaliteitsdoelen die voor iedereen inzichtelijk en helder zijn, de gehele afdeling om de kwaliteit van zorg te verbeteren en gestelde doelen op het gebied van kwaliteitsverbetering te behalen. Aanvullend is bereidheid en interne motivatie van de medewerkers en vertrouwen om data transparant te bespreken en te willen verbeteren essentieel in het proces van kwaliteitsverbetering. Hiervoor is het nodig dat iedereen een dergelijke instelling heeft en moet een veilige omgeving gecreëerd worden, waarin ook de mogelijkheid wordt geboden om data transparant te delen zonder directe (persoonlijke) gevolgen.
Teveel willen monitoren, te weinig capaciteit en beperkte ondersteunende faciliteiten beschikbaar voor het realiseren van een verbetercyclus worden ervaren als de grootste belemmerende factoren voor het succesvol realiseren van een verbetercyclus.
In de rechterkolom van Figuur 2 zijn de belangrijkste belemmerende factoren weergegeven die respondenten ervaren ten aanzien van het succesvol realiseren van een verbetercyclus. Dit betreft ten eerste het monitoren van te veel indicatoren tegelijk en te kleine aantallen patiënten binnen een specifiek specialisme waardoor er (te) weinig data beschikbaar is om te bespreken, te analyseren en conclusies uit te trekken. Dit resulteert erin dat het lastig om verbeterpotentieel te identificeren waarop een verbeterinitiatief gestart kan worden. Daarnaast zorgt een gebrek aan infrastructuur waarmee een koppeling met het EPD mogelijk gemaakt wordt ervoor dat data in kaart brengen veel (handmatig) werk is en er hierdoor te weinig tijd is alles goed te analyseren en voor te bereiden voor besprekingen. Een automatische koppeling waardoor bijvoorbeeld data uit het EPD direct in een dashboard verschijnt is zeer wenselijk volgens de respondenten. Tot slot is te weinig capaciteit funest om een verbetercyclus van het begin tot het einde te realiseren. Hierdoor komen verbeterinitiatieven niet van de grond omdat er geen kartrekkers zijn.
3.3 Resultaten per element van het HOME-model
Hieronder worden per element van het HOME-model de resultaten toegelicht. Voor meer details van de enquêteresultaten, zowel landelijk als uitgesplitst per specialisme, verwijzen we u graag naar Bijlage 1.
Hoofdstappen van de (uitkomst-gedreven) verbetercyclus (PDCA-cyclus)
1.Monitoring: Het in kaart brengen en bespreken van uitkomstindicatoren binnen de vakgroep wordt in alle deelnemende centra toegepast.
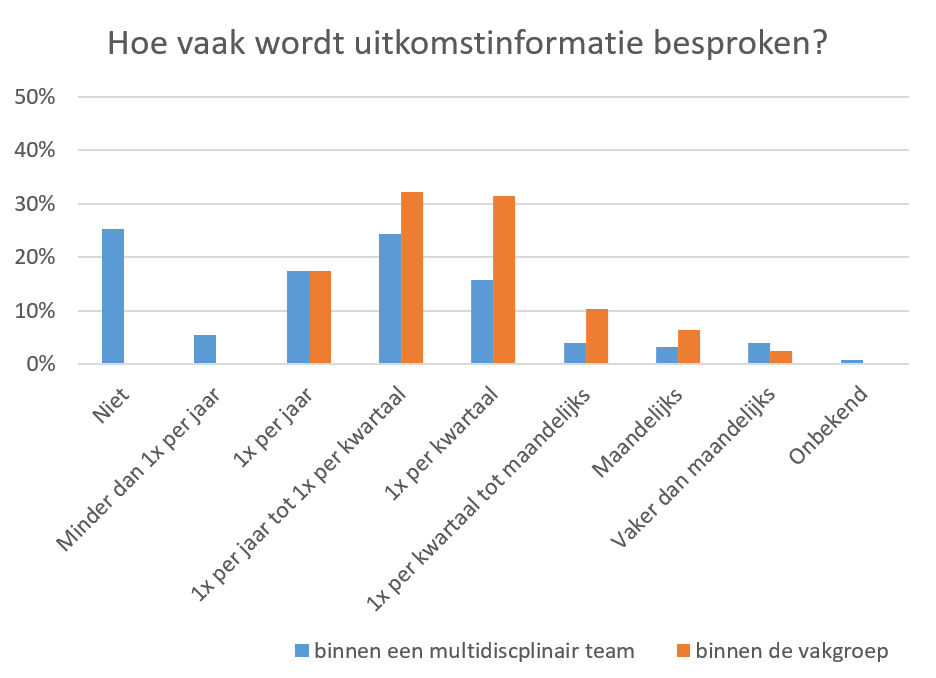
Alle respondenten geven aan uitkomstindicatoren in kaart te brengen en te bespreken binnen de vakgroep, zoals te zien is in Figuur 5. 32% van het totale aantal respondenten (N = 127) geeft aan dat uitkomstindicatoren tussen de één en vier keer per jaar worden besproken binnen de vakgroep. Daarnaast geeft 31% aan dat dit vaker gebeurt, namelijk gemiddeld één keer per kwartaal. Voor interventiecardiologie (dotters) geven respondenten relatief gezien vaker aan dat uitkomstindicatoren minder frequent besproken worden; 35% van de respondenten geeft aan dat dit één keer per jaar gebeurt. De frequentie van het bespreken van uitkomstindicatoren in een multidisciplinair team is wisselender dan de besprekingen in de vakgroep; 25% van de respondenten geeft aan dit helemaal niet te doen, 17% doet dit één keer per jaar, 24% tussen één keer per jaar en één keer per kwartaal en 16% één keer per kwartaal. Met name voor intensive care en interventiecardiologie (dotters) wordt vaak aangegeven dat een dergelijk multidisciplinaire bespreking niet plaatsvindt (respectievelijk 40% en 45%), terwijl voor cardiochirurgie dit relatief gezien juist vaker plaatsvindt dan bij de andere aandoeningen, namelijk maandelijks (17%) of vaker dan maandelijks (17%). Tot slot geeft 38% van de respondenten aan dat uitkomstindicatoren daarnaast ook besproken worden met het ziekenhuismanagement en 23% geeft aan dat dit ook met de Raad van Bestuur besproken wordt.
Figuur 5. Frequentie van bespreking van uitkomstinformatie (N = 127)
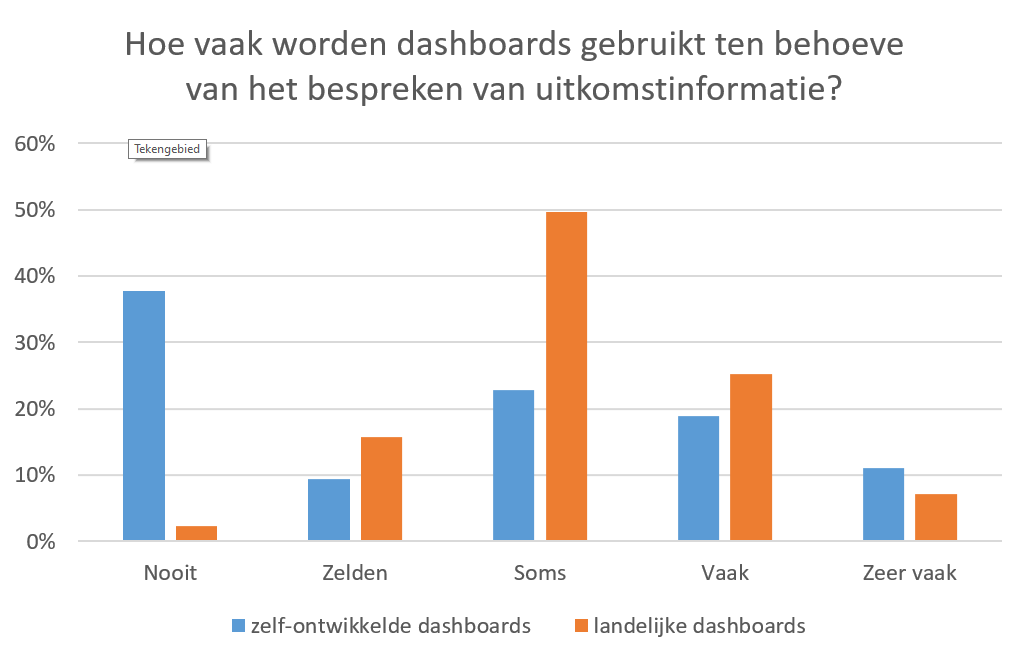
Gemiddeld neemt 66% van de medisch specialisten betrokken bij de behandeling actief kennis van de uitkomsten van zorg. De hoge betrokkenheid van medisch specialisten komt terug in alle onderzochte specialismen, variërend van 53% tot 73%. 98% van de respondenten geeft aan in meer of mindere mate gebruik te maken van landelijke dashboards (welke bijvoorbeeld aangeboden worden vanuit de betreffende kwaliteitsregistratie); 33% geeft aan dat deze vaak of zeer vaak gebruikt worden (zie Figuur 6). Daarnaast heeft 62% lokale dashboards (bijvoorbeeld ontwikkeld vanuit het ziekenhuis zelf) in gebruik voor het monitoren en bespreken van uitkomstindicatoren; deze worden echter niet (38%) of minder frequent (zelden; 9% en soms; 23%) door respondenten gebruikt.
Figuur 6. Mate waarin dashboards gebruikt worden bij de monitoring van uitkomsten (N = 127)
2. Identificatie: Signalering van verbeterpotentieel gebeurt op verschillende manieren: op basis van data middels verschillende typen analyses (zowel over eigen data als over een benchmark met andere centra), maar ook op basis van ‘wat er op de werkvloer speelt’.
Uit de interviews komt een duidelijke trend naar voren ten aanzien van de signalering van verbeterpotentieel. Dit gebeurt veelal op basis van data die middels verschillende analyses (zoals trends in de tijd, positieve en negatieve uitkomsten, landelijke benchmark) in kaart worden gebracht. Hiertoe worden zowel landelijke als lokale dashboards gebruikt. Aanvullend zijn ‘wat er in de praktijk speelt (zoals incidenten)’ en ‘een gevoel over wat er aandacht behoeft’ ook belangrijke manieren van signalering. Dit geeft ruimte om onderwerpen te adresseren die niet direct op basis van data naar voren komen.
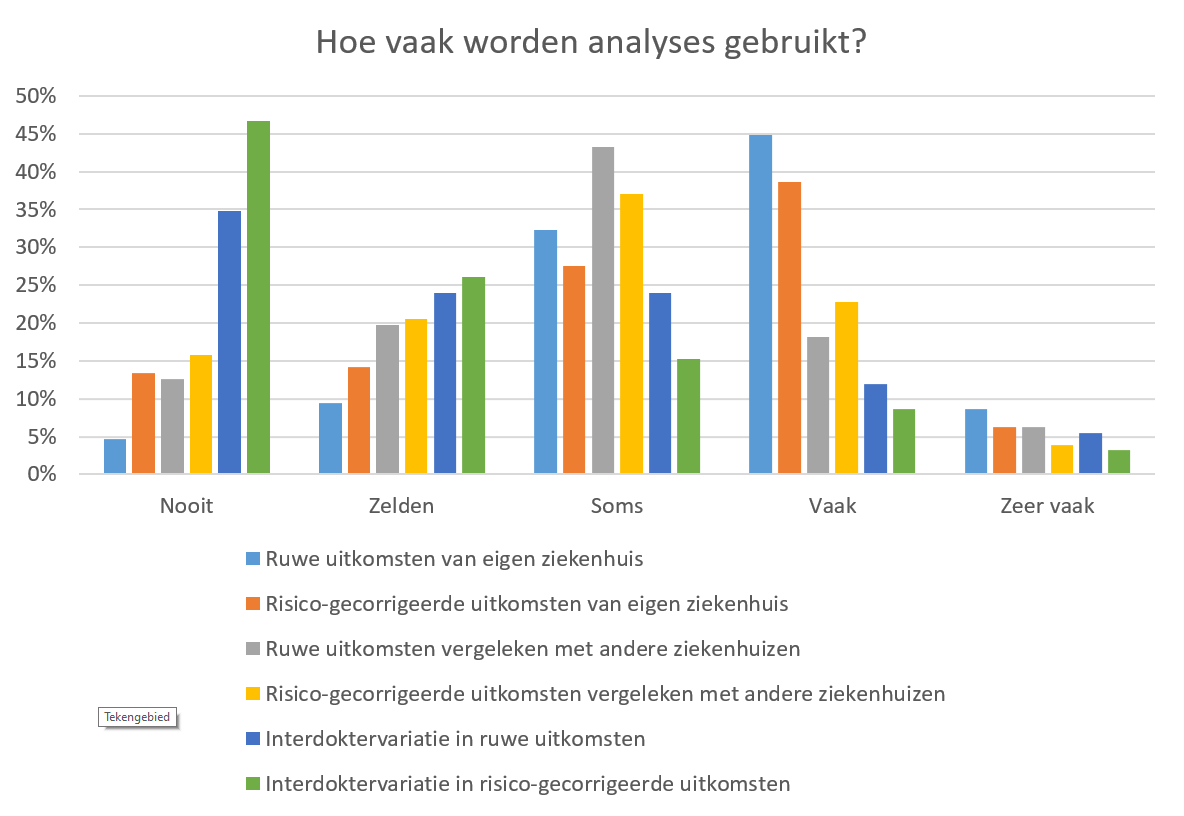
In de resultaten van de enquête is te zien dat respondenten verschillende typen analyses gebruiken om verbeterpotentieel te identificeren. Zoals te zien is in Figuur 7 wordt er door de meerderheid van de respondenten voor vier typen analyses aangegeven dat deze soms (range: 20% – 37%) of vaak (range: 23% – 45%) worden gebruikt. Dit betreft ‘Ruwe uitkomsten van eigen ziekenhuis’, ‘Risico-gecorrigeerde uitkomsten van eigen ziekenhuis’, ‘Ruwe uitkomsten vergeleken met andere ziekenhuizen’ en ‘Risico-gecorrigeerde uitkomsten vergeleken met andere ziekenhuizen’. De analyse typen ‘Interdoktervariatie in ruwe uitkomsten’ en ‘Interdoktervariatie in risico-gecorrigeerde uitkomsten’ worden vergeleken met de hierboven genoemde typen analyses vaker nooit (respectievelijk 35% en 47%) of zelden (respectievelijk 24% en 26%) gebruikt. Wanneer we de verschillende aandoeningen apart bekijken, valt op dat een groot deel van de respondenten voor orthopedische heup- of knievervanging aangeeft dat ‘Risico-gecorrigeerde uitkomsten vergeleken met andere ziekenhuizen’ nooit (26%) of zelden (30%) gebruikt worden. Binnen het specialisme intensive care zijn analyses naar interdoktervariatie niet van toepassing beoordeeld en daardoor niet opgenomen in die versie van de enquête en resultaten.
Figuur 7. Gebruik van analyses ter identificatie van verbeterpotentieel (N = 127)
Het merendeel van de respondenten geeft aan de afgelopen twee jaar voor één of enkele uitkomstindicatoren doestellingen te hebben geformuleerd (44%) of dit de afgelopen twee jaar niet te hebben gedaan (28%). Opvallend is dat voor dialyse maar liefst 20% van de respondenten aangeeft dat er doelstellingen zijn geformuleerd voor alle beschikbare uitkomstindicatoren. Dit ligt een stuk hoger dan bij de andere specialismen (range: 0% – 11%). Tot slot wordt voornamelijk aangegeven dat uitkomstrapportages hebben geleid tot verbeterinitiatieven indien deze rapportage heeft geleid tot klinisch relevante inzichten die aanknopingspunt kunnen zijn voor verbeteringen los van of er statistisch significante verschillen zijn (53%) of indien het ziekenhuis significant minder gunstige uitkomsten heeft dan het gemiddelde van andere ziekenhuizen (28%). Hiervoor is geen substantieel verschil te zien tussen de verschillende specialismen.
3. Selectie: Leerstrategie ‘intern intercollegiaal delen van kennis, ervaring of technieken’ als meest succesvol ervaren.
Uit de interviews komt naar voren dat na het signaleren van verbeterpotentieel verschillende stappen genomen worden. Zo worden bijvoorbeeld verdiepende analyses of leerstrategieën gebruikt om verder te onderzoeken of het haalbaar en zinnig is om een verbeterinitiatief te starten rondom dergelijk verbeterpotentieel, of dat hier (nu nog) geen aanleiding voor is.
De resultaten van de enquête laten zien dat er de afgelopen twee jaar gemiddeld 3 aanvullende analyses zijn uitgevoerd op verzoek van de vakgroep ten behoeve van het selecteren van verbeterinitiatieven. Voor dialyse was dit relatief gezien wat meer; gemiddeld 4,5 analyses in de afgelopen twee jaar. Daarnaast geven respondenten aan de afgelopen twee jaar gemiddeld 2,7 verbeterinitiatieven te hebben gestart. Voor dialyse en orthopedische heup- of knievervanging lag dit aantal relatief gezien hoger met gemiddeld 4 verbeterinitiatieven in de laatste twee jaar.
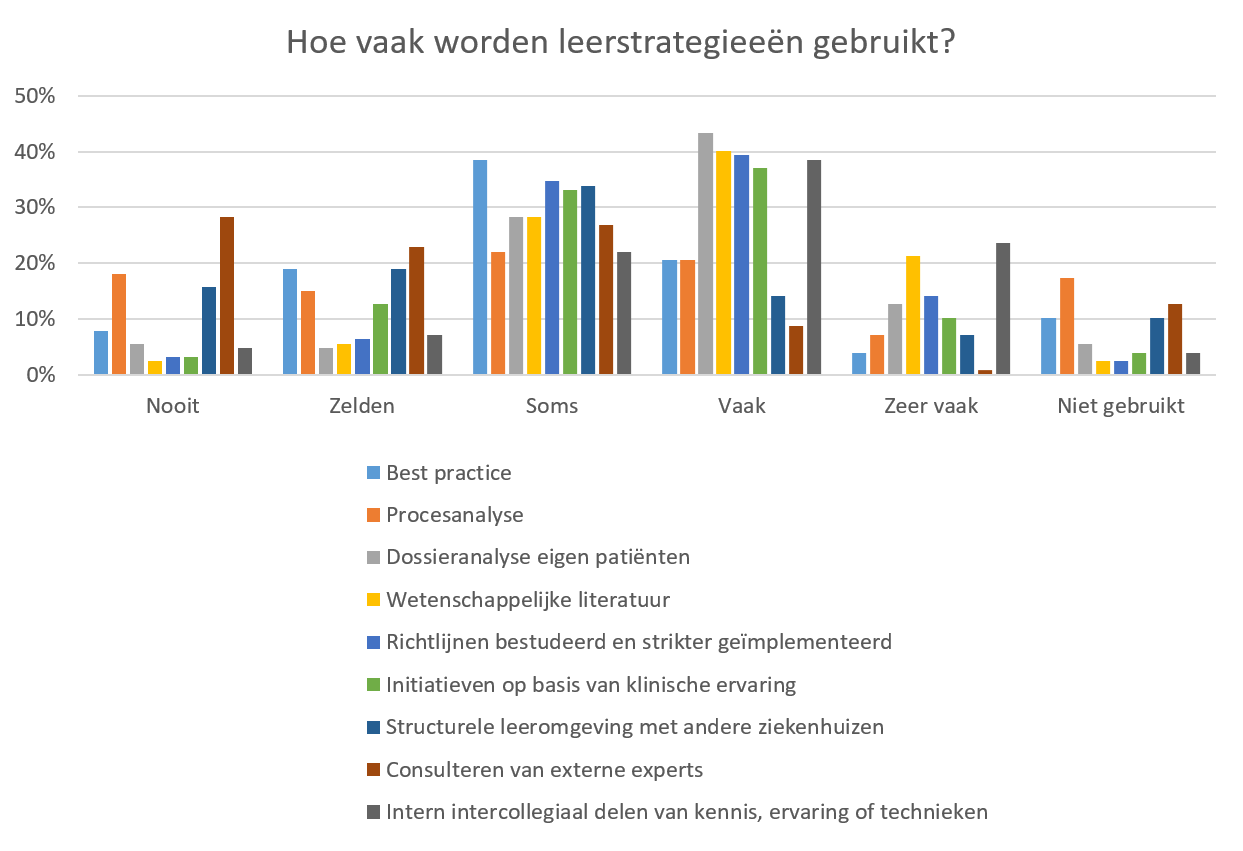
Zoals te zien is in Figuur 8 wordt voor verschillende leerstrategieën aangegeven dat deze soms (range: 22% – 39%) of vaak (range: 9% – 43%) succesvol zijn gebleken in de totstandkoming van verbeterinitiatieven. De leerstrategie ‘Intern intercollegiaal delen van kennis, ervaring of technieken’ wordt relatief gezien vaker aangegeven als vaak of zeer vaak succesvol in de totstandkoming van verbeterinitiatieven. Daarentegen worden de leerstrategieën ‘Best practice / voorbeeld uit een ander ziekenhuis overgenomen’, ‘Structurele leeromgeving met andere ziekenhuizen’ en ’Consulteren van externe experts’ voor alle specialismen relatief gezien vaker aangegeven als nooit of zelden succesvol in vergelijking met de andere leerstrategieën. Voor de leerstrategie ‘Procesanalyse (waardestroomanalyse, process mining)’ is opvallend dat er veel variatie tussen de specialismen zit. Voor de specialismen intensive care, dialyse, interventiecardiologie (dotters) en cardiochirurgie wordt deze namelijk ook vaak als nooit (range: 13% – 30%) of zelden (range: 5% – 26%) succesvol aangemerkt. Daarnaast is het percentage respondenten dat aangeeft deze leerstrategie niet gebruikt te hebben hiervoor het hoogst (gemiddeld 17%).
Figuur 8. Gebruik van verschillende leerstrategieën (N = 127)
4. Implementatie: Het monitoren van de implementatie en het effect van verbeterinitiatieven laat nog ruimte voor verbetering; volgens deelnemers blijkt het samenstellen van werkgroepen een manier om de uitvoering van een verbeterproject succesvol te maken.
In de interviews wordt veelal aangegeven dat na selecteren van verbeterprojecten vaak werkgroepen worden samengesteld die verantwoordelijk worden gemaakt voor verschillende projecten. Zij zijn dan verantwoordelijk voor het initiëren, uitvoeren, evalueren en terugkoppeling van verbeterinitiatieven rondom bepaalde onderwerpen. Door de werkgroepen samen te stellen op basis van verschillende functies, zoals medisch specialisten, kwaliteitsmedewerkers, datamanagers, wordt getracht voldoende expertise te verzamelen rondom een onderwerp.
In de enquête wordt de mate waarop de implementatie van verbeterinitiatieven wordt gemonitord door respondenten gemiddeld beoordeeld met een 6,2 (op een schaal van 0-10). De mate van monitoren van het effect van verbeterinitiatieven wordt vergelijkbaar beoordeeld, namelijk met een 6,4. Ten behoeve van de interpretatie van deze resultaten moet aangegeven worden dat deze over de gehele groep respondenten berekend zijn; hierin worden ook respondenten meegenomen die hebben aangegeven geen verbeterinitiatieven te hebben geïnitieerd.
Randvoorwaarden voor organisatie van een verbetercyclus (7S-model)
1s. Strategie: Kwaliteitsverbetering met behulp van uitkomstinformatie is vrijwel altijd expliciet onderdeel van het interne beleid en het beleid van de afdeling volgt vaak het beleid van het ziekenhuis.
Het beleid van de afdeling omtrent het verbeteren van de kwaliteit van zorg volgt vaak het beleid van het ziekenhuis, zoals wordt aangegeven in de interviews. Dit betekent dat indien continu verbeteren een belangrijk onderdeel van het ziekenhuisbeleid is, dit doorwerkt op de strategie van de afdeling.
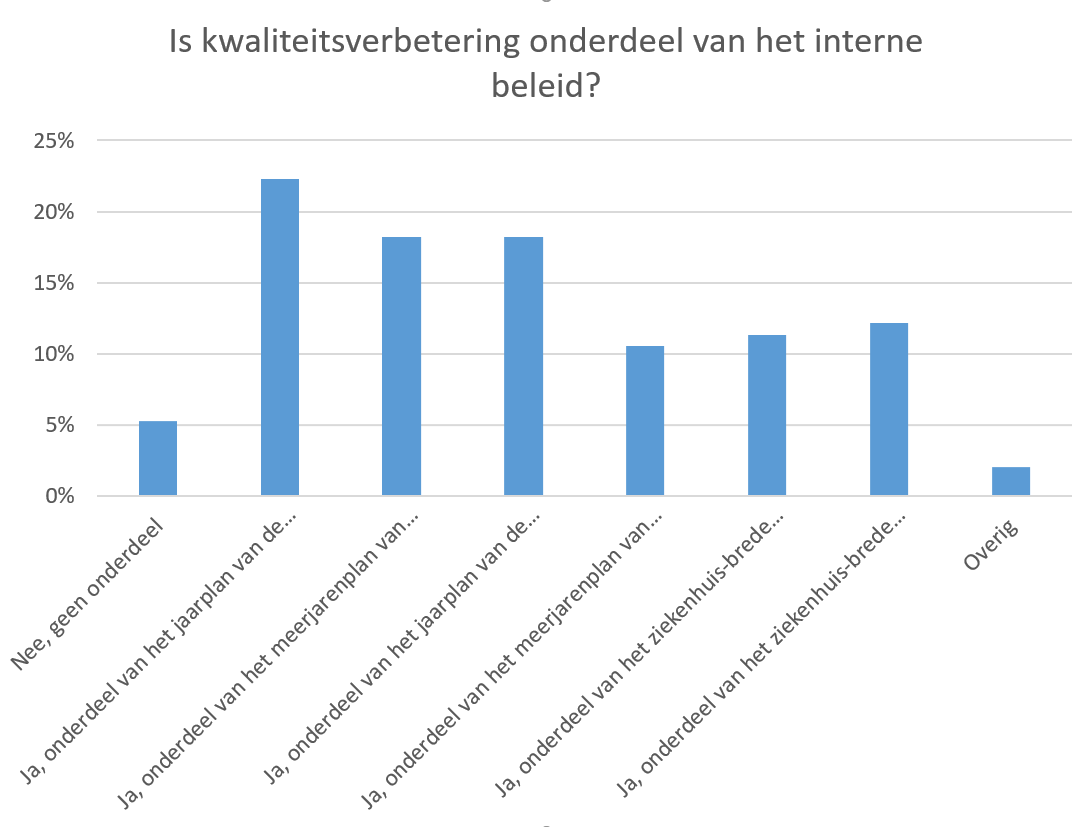
Zoals te zien is in Figuur 9, geeft het merendeel van de respondenten aan dat het meten en verbeteren van de uitkomsten van de geleverde zorg expliciet onderdeel is van het jaarplan van de vakgroep (22%), het meerjarenplan van de vakgroep (18%) of van het jaarplan van de afdeling in het ziekenhuis (18%). Voor interventiecardiologie (dotters) valt op dat door 13% van de respondenten wordt aangegeven dat dit helemaal geen onderdeel uitmaakt van het interne beleid.
Figuur 9. Meten en verbeteren van uitkomstindicatoren als onderdeel van het beleid (N = 127)
2s. Governance: Een extern samenwerkingsverband wordt gezien als bevorderend voor het starten en succesvol uitvoeren van een verbeterinitiatief; desalniettemin is slechts 2 op de 5 centra onderdeel van een dergelijk samenwerkingsverband.
Onderdeel zijn van een extern samenwerkingsverband of netwerk van ziekenhuizen wordt in de interviews aangegeven als zeer bevorderend voor verbeterinitiatieven. Een dergelijke samenwerking maakt het mogelijk om met meerdere ziekenhuizen verbeterpotentieel in kaart te brengen middels benchmarking. Daarnaast maakt het mogelijk om aan te sluiten bij verbeterinitiatieven die reeds in andere centra lopen of gezamenlijk een verbeterinitiatief te starten.
39% van de respondenten geeft in de enquête aan dat er (naast de in het ziekenhuis betrokken partijen) een netwerk of samenwerkingsverband met andere ziekenhuizen betrokken is bij het bespreken van uitkomsten en verbeterinitiatieven. 35% van de respondenten geeft echter aan dat er geen andere partijen zijn betrokken. Daarnaast geeft 11% van de respondenten aan dat verwijzende ziekenhuizen worden betrokken. Voor orthopedische heup- en knievervanging wordt daarnaast door 15% van de respondenten aangegeven dat huisartsen worden betrokken bij het bespreken.
3s. Cultuur & waarden: Het vertrouwen binnen centra ten aanzien van het bespreken van uitkomstinformatie is erg groot in deelnemende centra.
De mate waarin vakgroepen het verbeteren van de kwaliteit van zorg op basis van uitkomstindicatoren belangrijk vinden, wordt door de respondenten beoordeeld met een 7,4 (zie Tabel 2). Daarbij is wel veel variatie zichtbaar tussen de onderzochte aandachtsgebieden (range: 5,0 – 8,5). De mate van vertrouwen om binnen het specialisme open over geaggregeerde uitkomsten te spreken wordt beoordeeld met een 8,4; dit is zeer vergelijkbaar voor de verschillende aandoeningen. Daarentegen wordt het vertrouwen om geaggregeerde uitkomsten tussen specialismen onderling open te bespreken relatief gezien wat lager beoordeeld (7,3). Tot slot beoordelen de respondenten het vertrouwen om binnen het specialisme uitkomsten per operator open te bespreken met een 8,1. Ook hiervoor zijn er geen grote verschillen tussen de aandoeningen te zien.
Tabel 2. Overzicht van vertrouwen in het bespreken van uitkomstinformatie
| Beoordeling | Range tussen specialismen | |
| Mate waarop kwaliteitsverbetering belangrijk wordt geacht binnen de vakgroep | 7,4 | 5 – 8,5 |
| Vertrouwen in bespreken geaggregeerde data binnen specialisme | 8,4 | 8,1 – 8,7 |
| Vertrouwen in bespreken uitkomsten per operator binnen specialisme | 8,1 | 6,8 – 8,7 |
| Vertrouwen in bespreken geaggregeerde data tussen specialismen | 7,3 | 6,2 – 8,7 |
4s. Leiderschap: Medisch specialisten zijn de grootste kartrekkers in het realiseren van een verbetercyclus op basis van uitkomstinformatie.
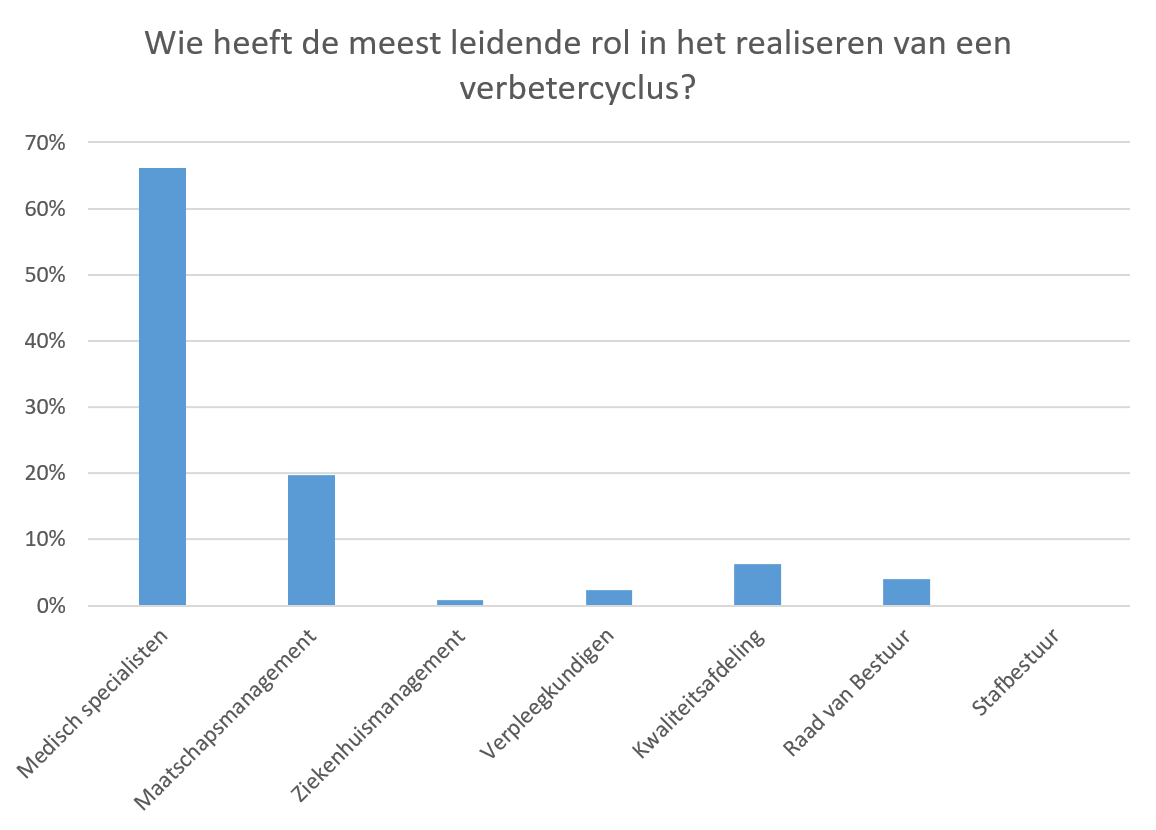
Zoals te zien in Figuur 10, worden medisch specialisten (66%) en maatschapsmanagement (management van de afdeling) (20%) door het merendeel van de respondenten aangemerkt als de twee niveaus waarop een leidende rol genomen wordt in het realiseren van een verbetercyclus op basis van uitkomstindicatoren. Voor de behandeling van levertumoren, en orthopedische heup- en knievervanging wordt daarnaast de kwaliteitsafdeling veelvuldig aangemerkt als kartrekker. De Raad van Bestuur en Stafbestuur komen voor vrijwel alle aandoeningen naar voren als de partij met de minst leidende rol om een verbetercyclus te realiseren. Specifiek voor orthopedische heup- en knievervanging worden aanvullend nog enkele niveaus genoemd die een leidende rol hebben in het realiseren van een verbetercyclus, zoals onderzoek, infectiepreventie en ziekenhuishygiëne. Momenteel krijgen verpleegkundigen nog geen of beperkt een leiderschapsrol toebedeeld. De helft van de respondenten (50%) geeft aan dat de medisch manager verantwoordelijk is voor de kwaliteit van zorg. Echter, specifiek voor interventiecardiologie (dotters) wordt voornamelijk aangegeven (35%) dat dit verschillende personen zijn voor verschillende aandoeningen.
Figuur 10. Mate waarin functies benoemd worden als de grootste kartrekker op het gebied van realisatie van een verbetercyclus (N = 127)
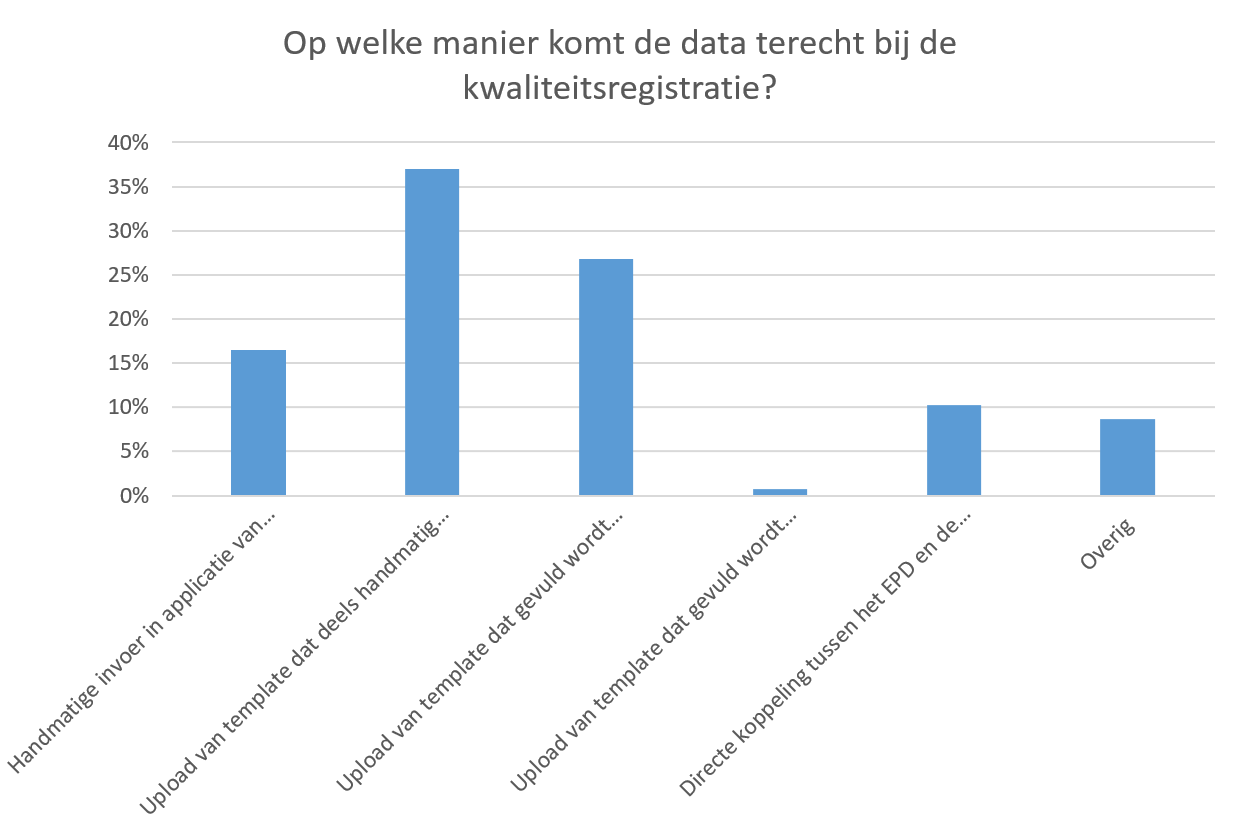
5s. Infrastructuur: Data komt veelal één keer per kwartaal via een upload bij de kwaliteitsregistratie terecht, en wordt deels handmatig en deels via extractie uit het EPD gevuld. Gemiddeld geven de respondenten aan dat 70% van de data uit de kwaliteitsregistratie vastgelegd wordt in het EPD tijdens de reguliere zorg. Voor cardiochirurgie ligt dit wat hoger, namelijk 82%. De data komt met name bij de kwaliteitsregistratie terecht via upload van een template dat deels handmatig en deels via extractie uit het EPD gevuld wordt (37%) en upload van een template dat gevuld wordt door (bijna) volledige extractie uit het EPD (27%), zoals te zien is in Figuur 11. Voor dialyse en orthopedische heup- en knievervanging is er, vergeleken met de andere aandoeningen, ook nog veel sprake van volledig handmatig overtypen van data (respectievelijk 23% en 26%). Het aanleveren van data naar de kwaliteitsregistratie vindt voor de meeste respondenten één keer per kwartaal plaats (34%), gevolgd door maandelijks (21%). Voor de specialismen dialyse (13%), interventiecardiologie (dotters) (40%) en cardiochirurgie (17%) geeft een substantieel deel van de centra echter ook aan dat dit minder vaak is, namelijk tussen één keer per jaar en één keer per kwartaal. Zowel de datamanager (48%) als medicus (33%) worden door respondenten veelal aangegeven als de personen die de data op kwaliteit controleren voor aanlevering. Het vertrouwen in de kwaliteit van data uit het eigen ziekenhuis wordt gemiddeld met een 7,9 (op een schaal van 0 tot 10) beoordeeld. Hierin bestaan geen grote verschillen per specialisme (range: 7,6 – 8,7). Het vertrouwen in de kwaliteit van data uit andere ziekenhuizen ligt wat lager met een 6,8 en is eveneens vergelijkbaar tussen de verschillende specialismen (range: 6,3 – 7,2).
Figuur 11. Manieren waarop de data bij de kwaliteitsregistratie wordt aangeleverd (N = 127)
6s. Capaciteit: Met name medisch specialisten en kwaliteitsmanagers krijgen tijd om een verbetercyclus te realiseren; in 12% van de centra is er echter niemand die hier tijd beschikbaar voor krijgt.
Met betrekking tot de functionarissen die volgens de respondenten tijd krijgen om een verbetercyclus te realiseren, worden zowel medisch specialisten (35%), kwaliteitsmanagers (28%) als medisch managers (8%) vaak genoemd. Opvallend is dat voor alle specialismen een deel van de respondenten eveneens aangeeft dat er niemand is die tijd beschikbaar gesteld krijgt (range: 4% (interventiecardiologie (dotters)) – 33% (zorg rondom levertumoren)). Gemiddeld hebben de betreffende personen bijna 8 uur per week om hieraan te besteden (range: 4,5 uur (interventiecardiologie (dotters) en cardiochirurgie) – 14 uur (zorg rondom levertumoren)).
7s. Expertise: Gemiddeld hebben binnen de afdeling 4 personen expertise en affiniteit met datamanagement en – analyses, alhoewel dat in 10% van de centra helemaal niemand is.
Op de vraag hoeveel medisch specialisten er binnen de afdeling zijn met duidelijke expertise en affiniteit met datamanagement en data-analyses, wordt door respondenten geantwoord dat dit gemiddeld 4 personen zijn (range: 2 (intensive care, dialyse, orthopedische heup- en knievervanging) – 10 (zorg rondom levertumoren)) uit de gemiddeld 14 medisch specialisten die betrokken zijn bij de behandeling.
3.4 Status van het gebruik van uitkomstinformatie in de patiëntenzorg
Hieronder wordt op basis van de enquêteresultaten en diepte-interviews een toelichting gegeven over het gebruik van uitkomstinformatie in de patiëntenzorg in de Nederlandse zorg.
De directe betrokkenheid van patiënten bij kwaliteitsverbetering op basis van uitkomstinformatie is nog gering.
Het meten en gebruiken van Patient Reported Outcome Measures (PROMS) in de patiëntenzorg varieert sterk tussen centra. 25% van de respondenten geeft aan dat deze in het betreffende centrum niet gemeten worden, terwijl eveneens 25% aangeeft dat deze worden gemeten en op groepsniveau worden geanalyseerd om kwaliteit van zorg te kunnen verbeteren.
Daarnaast geeft 23% aan dat PROMS op de poli met de patiënt worden besproken. Het merendeel van de respondenten geeft aan dat uitkomstinformatie (zoals klinische uitkomsten en PROMS) niet gebruikt worden in de patiëntenzorg. Indien het wel gebruikt wordt, betreft het voornamelijk klinische uitkomsten die gebruikt worden in predictiemodellen om uitkomsten voor individuele patiënten te voorspellen (gemiddeld door 25% van de respondenten gebruikt), als standaard onderdeel van samen beslissen (gemiddeld door 21% van de respondenten gebruikt) en in een patiëntenportaal inzichtelijk voor de patiënt (gemiddeld door 20% van de respondenten gebruikt). Met name voor dialyse en orthopedische heup- en knievervanging geeft eveneens een deel van de respondenten aan aanvullend aan klinische uitkomsten PROMS te gebruiken in bovengenoemde elementen van de patiëntenzorg.
