Sinds de uitbraak van de pandemie zijn alle bewezen COVID-19-patiënten, die zijn opgenomen in het ziekenhuis, geregistreerd in de NICE. Deze cijfers zijn veelvuldig gebruikt door verschillende instanties, zoals het Rijksinstituut voor Volksgezondheid en Milieu (RIVM) en Ministerie van Volksgezondheid, Welzijn en Sport (VWS), die beleidsbeslissingen onder meer gebaseerd hebben op de data van de NICE.
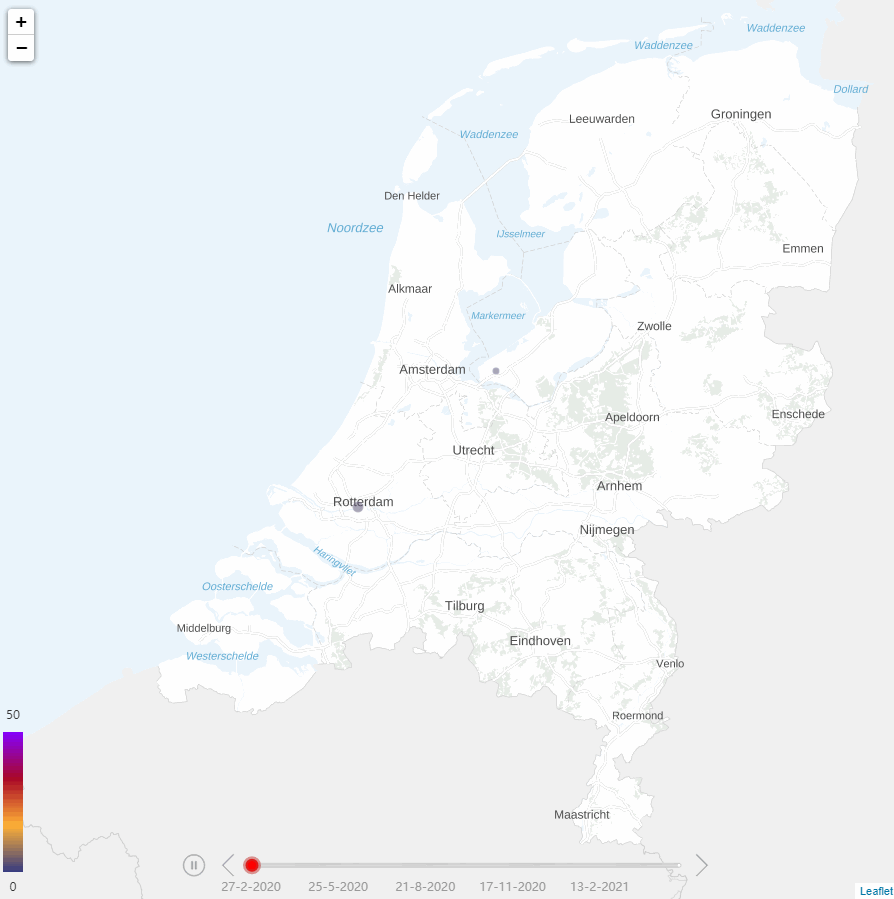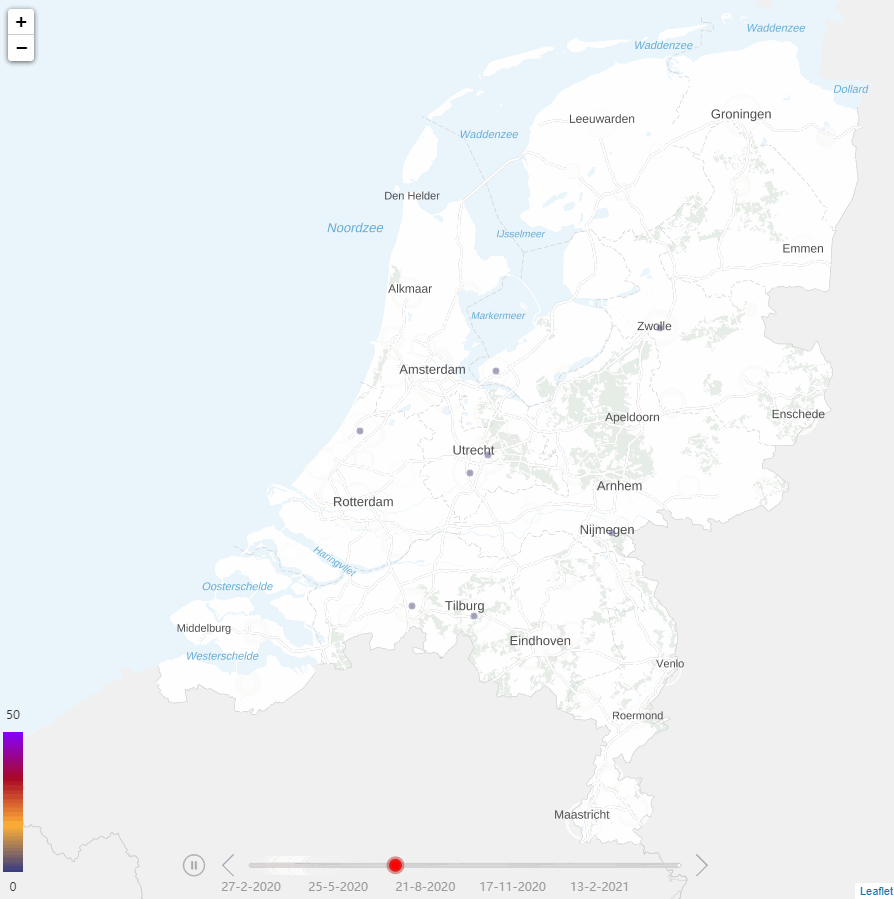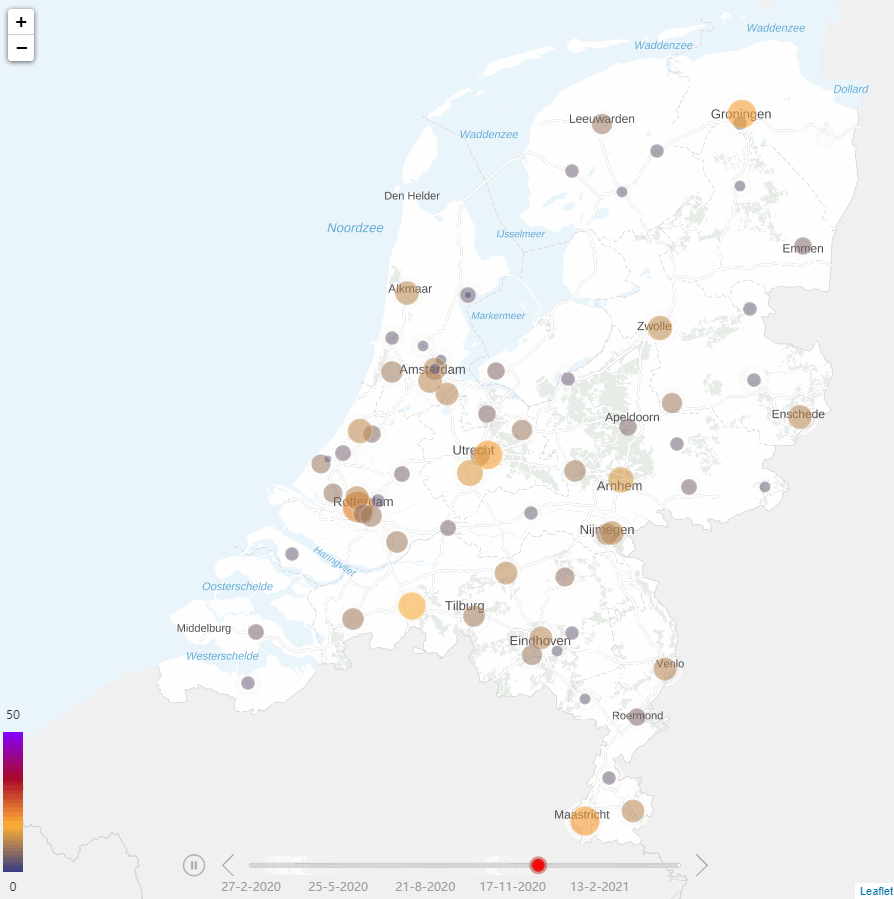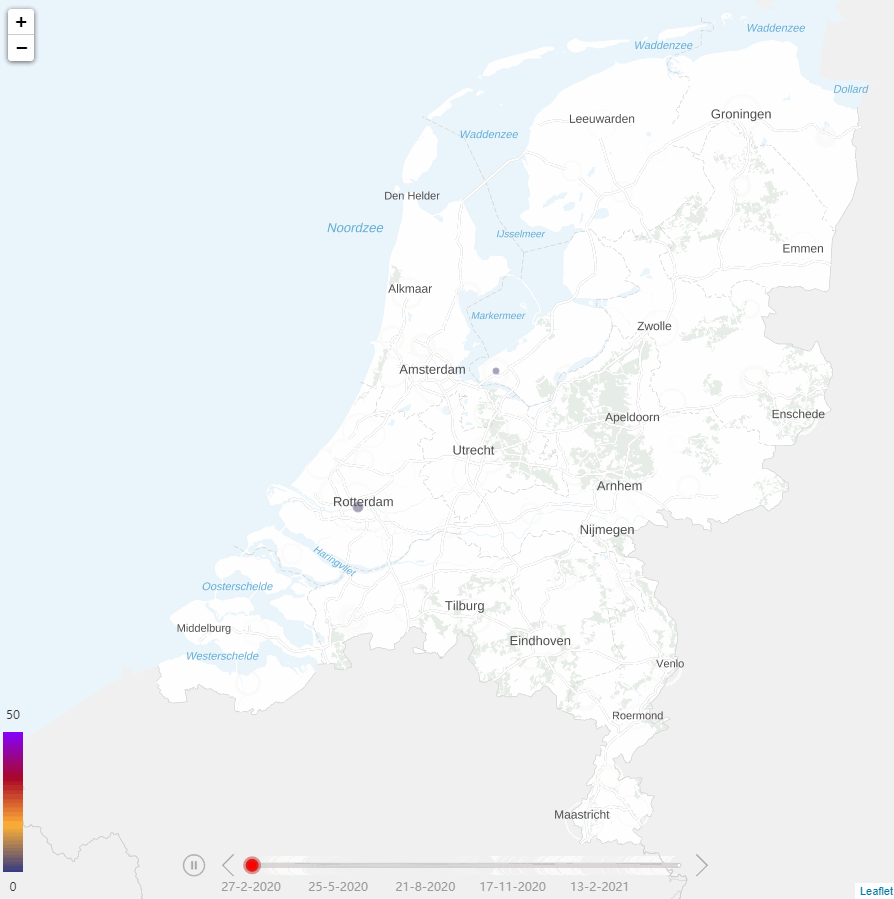
Figuur 1: Ontwikkeling COVID-19 pandemie voor ziekenhuispatiënten
Panel A. verpleegafdelingspatiënten Panel B. Intensive Care-patiënten
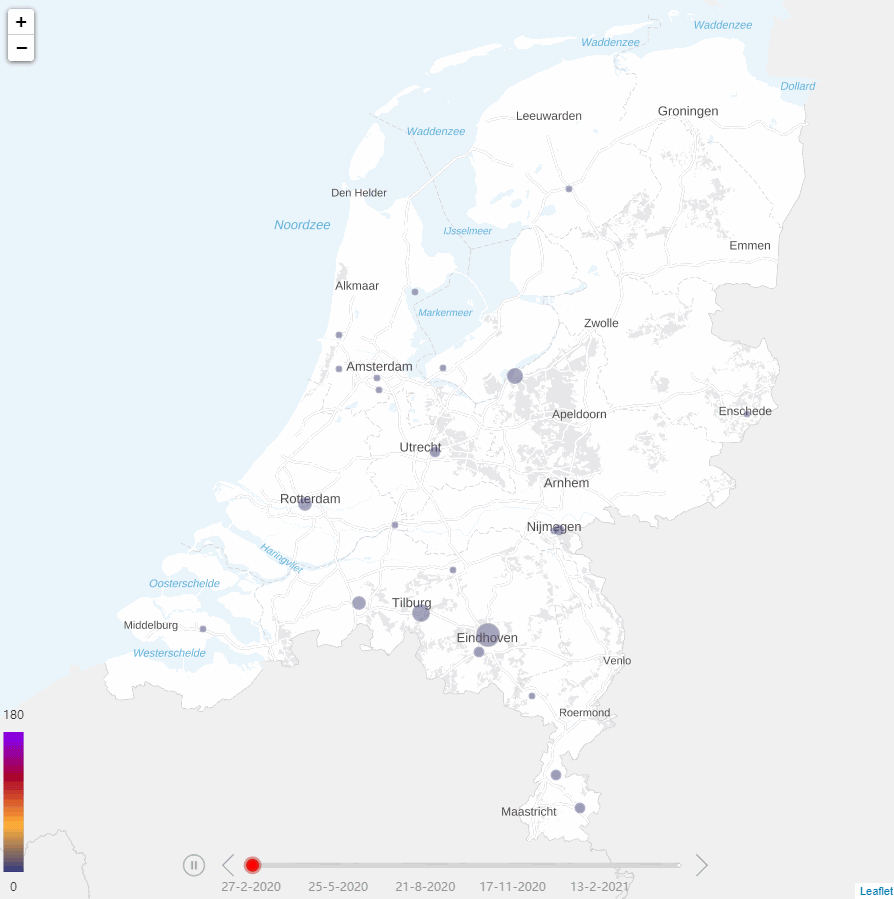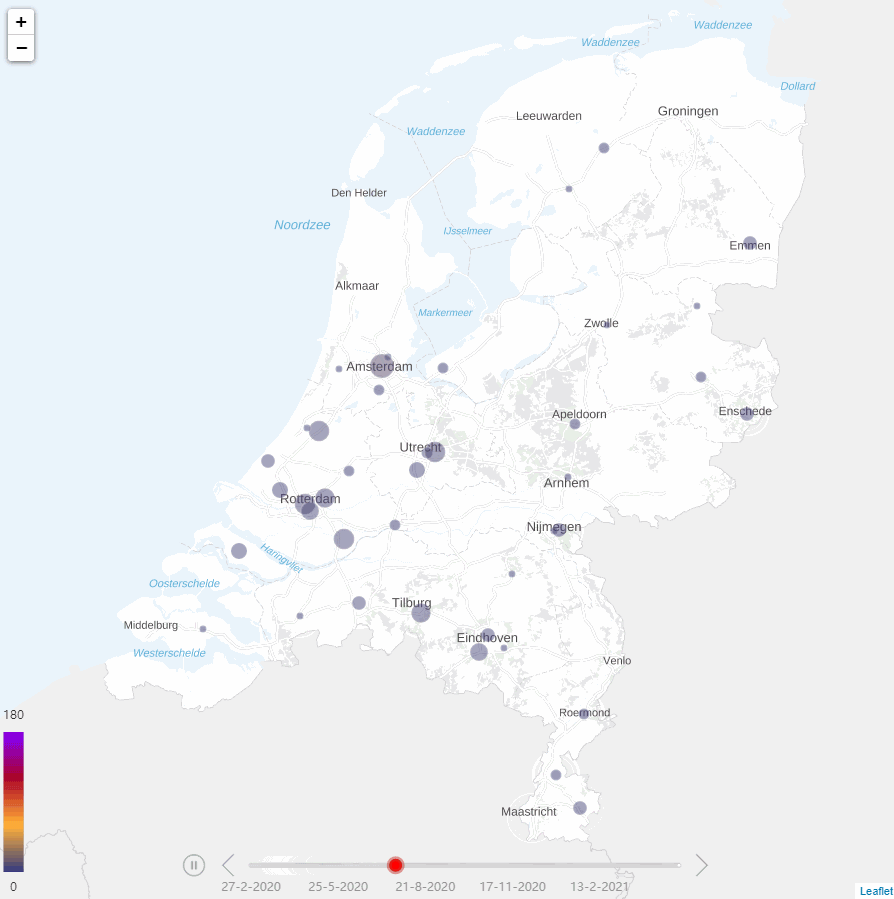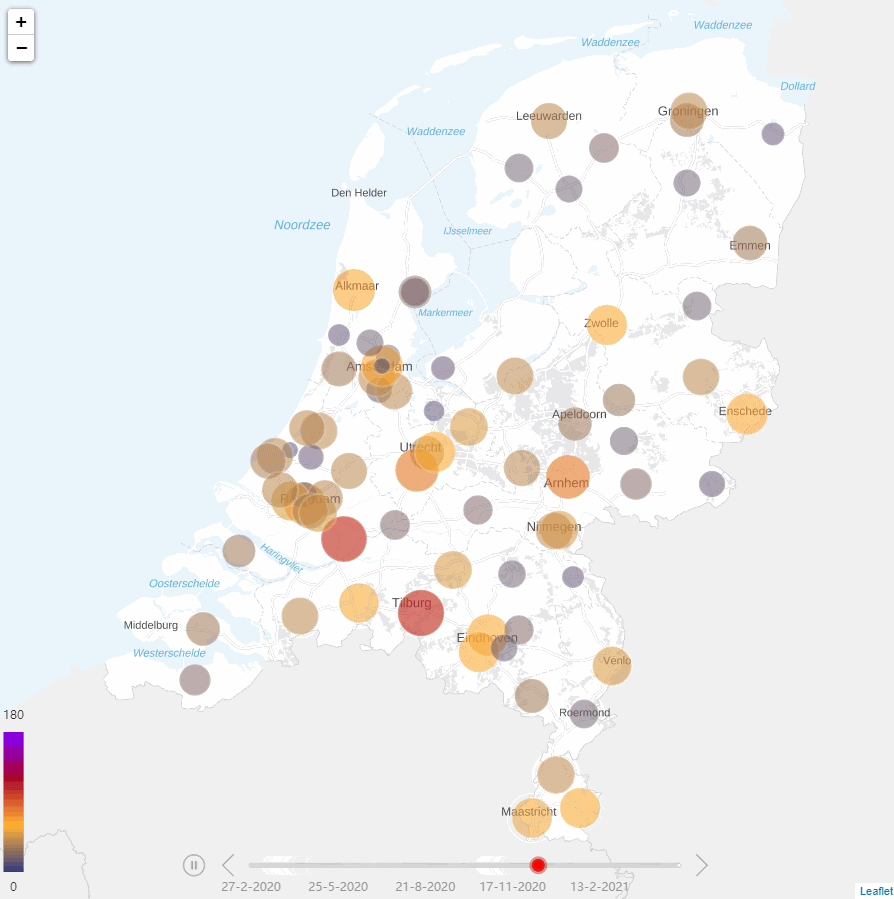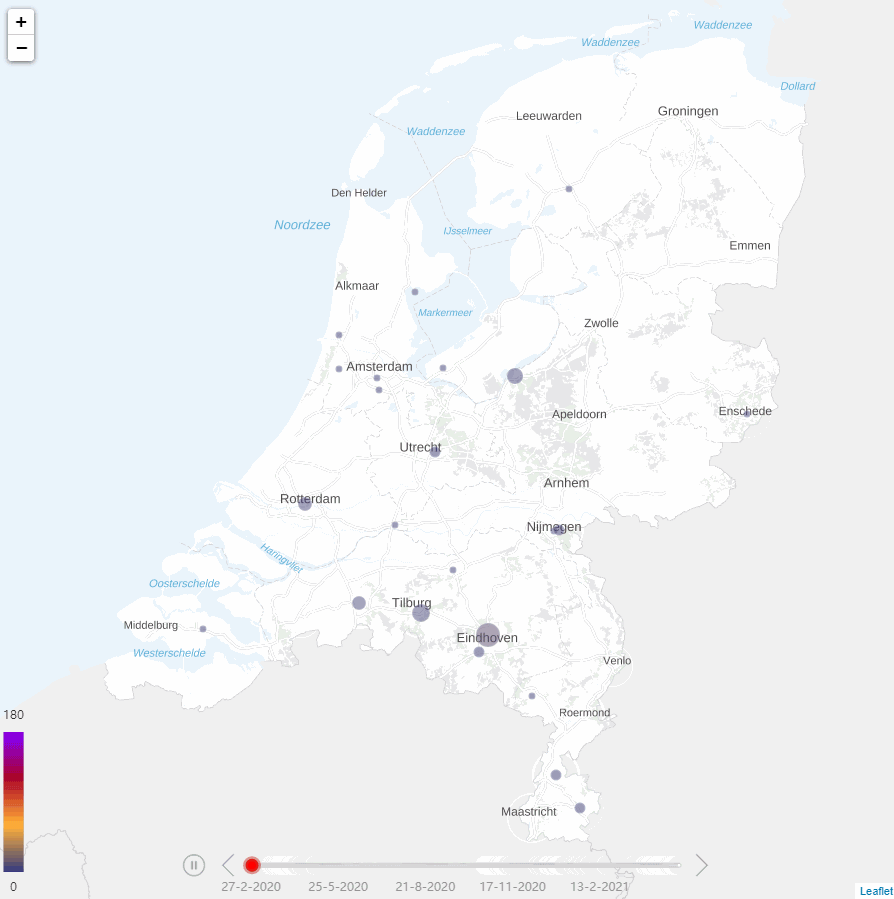
Ziekenhuizen onder druk
Tijdens de COVID-19-pandemie werd de druk op ziekenhuizen steeds groter. Door de sterke toename van het aantal COVID-19-patiënten ontstond er schaarste aan beschikbare Intensive Care (IC)-bedden. Schaarste was initieel heterogeen verdeeld over het land, met het zwaartepunt in de zuidelijke regio’s (Figuur 1). Later was er schaarste in alle regio’s. Om de druk op de IC’s zoveel mogelijk te beperken, werden geplande chirurgische opnamen zoveel mogelijk uitgesteld. Daarnaast werden de COVID-19 IC-patiënten gespreid over ziekenhuizen. De zeven operationele Mobile Intensive Care Units (MICU) en helikopters van de Mobile Medische Teams verplaatsten IC-patiënten naar regio’s met beschikbare IC-bedden. De ambulances (inclusief ambulancebussen) werden ingezet om afdelingspatiënten met COVID-19 over ziekenhuizen te spreiden.
“Als intensivist kan ik me een nachtdienst herinneren waarin we zes nieuwe COVID-19 patiënten intubeerden en we daarmee van 58 bedden met invasief beademde COVID-19 patiënten naar 64 gingen. Onze normale IC capaciteit is 27 bedden. De helikopter kwam in de ochtend om ons met spoed te ontlasten.”
Eerste en tweede golf
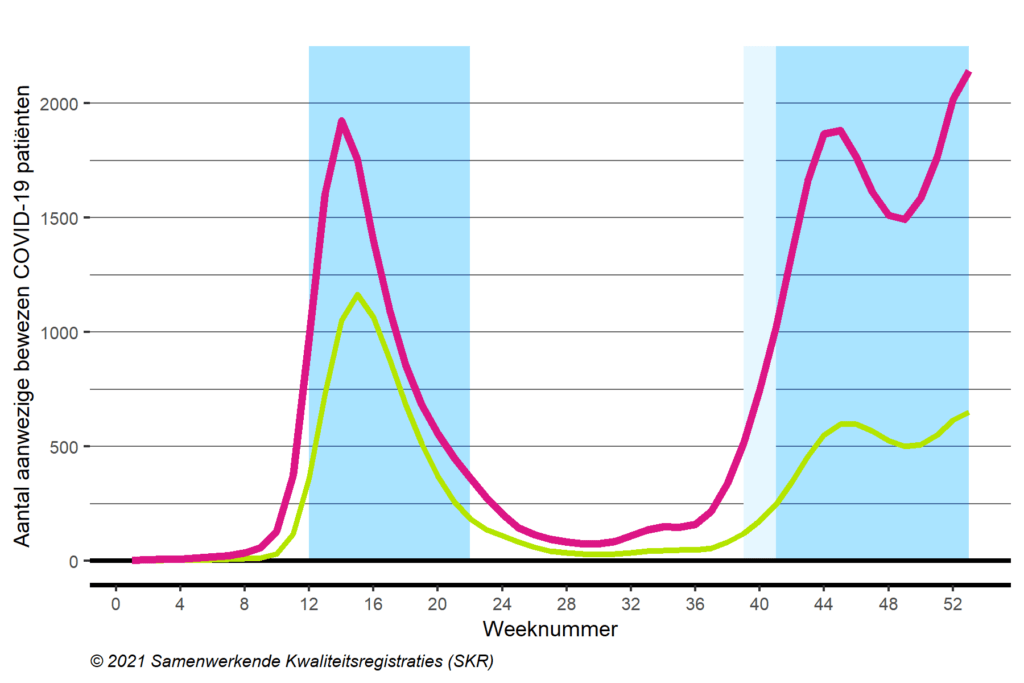
In figuur 2 wordt het aantal aanwezige COVID-19-patiënten op de IC en overige ziekenhuisafdelingen in 2020 weergegeven. In deze figuur zijn twee duidelijke pieken in het aantal COVID-19-patiënten te zien. Tevens is te zien dat de tweede piek van het aantal aanwezige IC-patiënten iets later start ten opzichte van de tweede piek in het aantal COVID-19 verpleegafdelingspatiënten. De pandemie kunnen we opsplitsen in drie perioden:
- De eerste golf
- Voor IC- en afdelingspatiënten van week 12 t/m 21 (16 maart tot 25 mei 2020)
- De tussenliggende periode
- Voor IC-patiënten van week 22 t/m 40 (25 mei tot 4 oktober 2020)
- Voor afdelingspatiënten van week 22 t/m 38 (25 mei tot 21 september 2020)
- De tweede golf
- Voor IC-patiënten van week 41 t/m 52 (5 oktober tot 28 december 2020)
- Voor afdelingspatiënten van week 39 t/m 52 (21 september tot 28 december 2020).
Naast de hoge aantallen COVID-19-patiënten werden er ook nog steeds, zij het in mindere mate, non-COVID-19-patiënten opgenomen. Dit heeft geleid tot een extreem druk jaar voor de Nederlandse IC’s. Vergeleken met 2019 (in totaal 251.429) steeg het aantal IC-behandeldagen in 2020 met 25% (313.155).
Figuur 2. Aantal aanwezige bewezen COVID-19 patiënten op de IC en overige verpleegafdelingen
Schaarste IC bedden
Het aantal van meer dan 1200 COVID-19-patiënten op de piek van de eerste golf laat duidelijk zien dat er een schaarste dreigde aan zorgcapaciteit. De sterke stijging en hoogte van de eerst golf werd waarschijnlijk veroorzaakt doordat patiënten en artsen nog onbekend waren met het virus, de ziekteverschijnselen en de wijze waarop die behandeld moesten worden. Een complicerende factor op dat moment was ook dat de griep (influenzavirus) nog rondging in de populatie en vaak pas laat te onderscheiden was van COVID-19. Uit angst of onwetendheid kwamen patiënten na vele dagen thuis ziek te zijn geweest pas laat en dus heel ziek naar het ziekenhuis. Wegens een gebrek aan testen, kregen patiënten de diagnose COVID-19 vaak pas in het ziekenhuis.
“Als je ziekenhuis volstroomt met patiënten met een nieuw en onbekend virus, vraag je jezelf tijdens de werkzaamheden af of er straks wel een bed vrij is voor jouw naasten. Dit gevoel wordt versterkt wanneer je ziet dat collega’s opgenomen en geïntubeerd worden.”
Bekendheid met het virus
De minder sterke stijging en hoogte van de tweede golf komt waarschijnlijk door vier factoren. Ten eerste: door de toenemende bekendheid met de verschijnselen veroorzaakt door het virus en het ziektebeloop, kwamen patiënten mogelijk eerder naar het ziekenhuis. Ten tweede: de toename in beschikbare testen in de loop van 2020 heeft ertoe bijgedragen dat patiënten hun diagnose thuis kregen en eerder naar het ziekenhuis gingen. Ten derde: aan het begin van de pandemie wisten artsen nog niet goed met welke medicatie en ondersteuning ze COVID-19-patiënten het beste konden behandelen. In de loop van de eerste golf zijn veel studies gedaan naar de epidemische verspreiding, het klinisch beloop, beademingsmethoden en mogelijkheden voor medicamenteuze behandeling met bestaande middelen zoals dexamethason en tocilizumab. Vanwege betere diagnostiek konden deze medicijnen vroeger in het ziektebeloop voorgeschreven worden, waardoor patiënten mogelijk niet IC-behoeftig werden. Ten vierde: het landelijke beleid om patiënten te spreiden met behulp van MICU en helikopters met Mobile Medische Teams was tijdens de tweede golf volledig operationeel. Dit beleid was erop gericht om ook non-COVID-19 zorg zoveel mogelijk door te laten gaan in alle regio’s. In tegenstelling tot wat er gebeurde tijdens de eerste golf, toen met name de zuidelijke regio’s met spoed ontzet moesten worden door de snelle en grote toestroom van patiënten (Tabel 1 en Figuur 3).
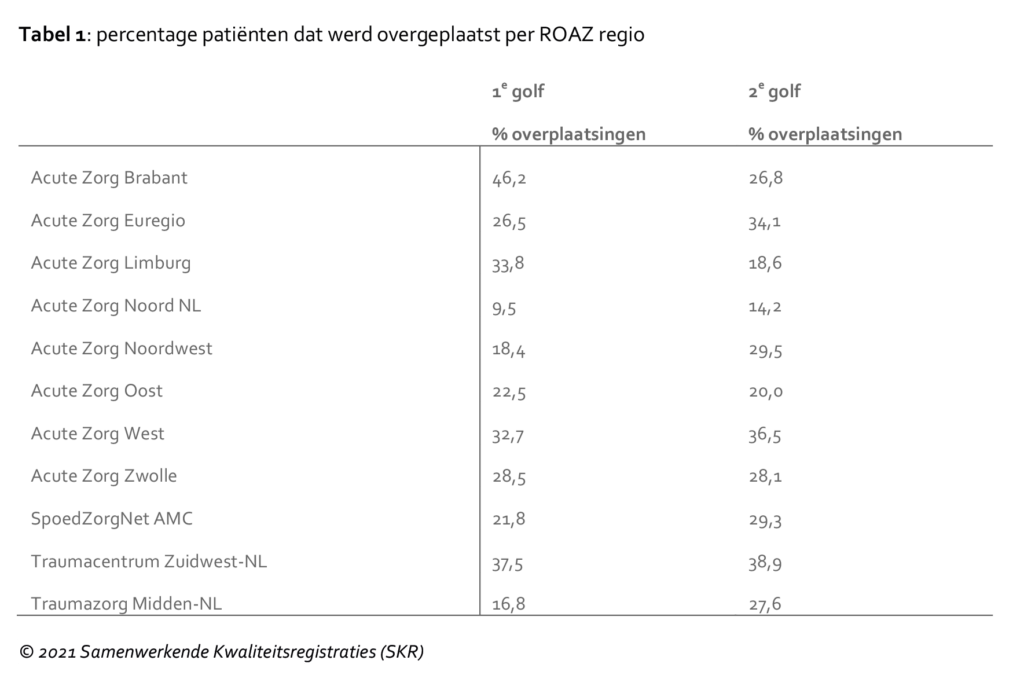
Figuur 3. Overplaatsingen van bewezen IC-patiënten met COVID-19 gedurende de eerste en tweede golf.
Eerste golf Tweede golf
Ziekere IC patiënten
Tabel 2 toont de verschillen in patiëntkarakteristieken tussen de COVID-19-patiënten die op de IC zijn opgenomen gedurende de eerste en tweede golf. Hierin is te zien dat er in de tweede golf een lichte verschuiving was naar oudere, meer ernstig zieke patiënten (hogere APACHE III score betekent ernstiger acuut ziek) met meer onderliggend lijden en een hogere BMI. Desondanks was het percentage patiënten dat op enig moment gedurende de eerste 24 uur van IC-opname aan de invasieve beademing moest en het percentage patiënten dat bloeddrukondersteunende medicatie nodig had in de tweede golf lager. Waarschijnlijk heeft dit te maken met de toegenomen inzet van optiflow; een speciaal ontworpen systeem ter ondersteuning van de ademhaling en toedienen van veel extra zuurstof aan zelfstandig ademende patiënten. Tijdens de eerste golf was in Nederland het beleid om COVID-19-patiënten met ernstige zuurstofnood direct te intuberen en mechanisch te beademen. Daarvoor is een kunstmatig coma nodig, wat de bloeddruk verlaagt, waardoor bloeddrukondersteunende medicatie nodig is. Dit beleid was deels ingegeven door de veronderstelling dat optiflow het virus zou verspreiden door de lucht en daarmee andere patiënten en gezondheidswerkers gemakkelijk zou kunnen besmetten. Onderzoek heeft aangetoond dat besmetting op deze wijze, bij het nemen van de juiste beschermingsmaatregelen, nauwelijks voor komt.
Patiënten spreiding
In tabel 2 is te zien dat het percentage overgeplaatste patiënten tijdens de eerste golf iets hoger lag ten opzichte van de tweede golf. Door de inzet van nationaal gecoördineerde patiëntenspreiding werden specifieke regio’s minder acuut belast tijdens de tweede golf, vergeleken met de eerste golf. Nadat het gehele gezondheidszorgsysteem in bepaalde regio’s in de eerste golf acuut overbelast raakte, kon nationale patiëntspreiding in de tweede golf hoogstwaarschijnlijk de triage zodanig beïnvloeden dat meer patiënten laagdrempeliger op de IC opgenomen konden worden. Daarbij past de geobserveerde hogere leeftijd, hogere BMI, en meer comorbiditeit en hogere ernst van ziekte (APACHE III score) in de tweede golf. De behandelduur van IC-patiënten is in de tweede golf aanzienlijk korter. Mogelijk spelen nieuwe medicatie, maar ook kennis over ondersteuning met bijvoorbeeld optiflow een rol. Samengenomen hebben we op onze Nederlandse IC’s een grotere groep patiënten hulp kunnen bieden.
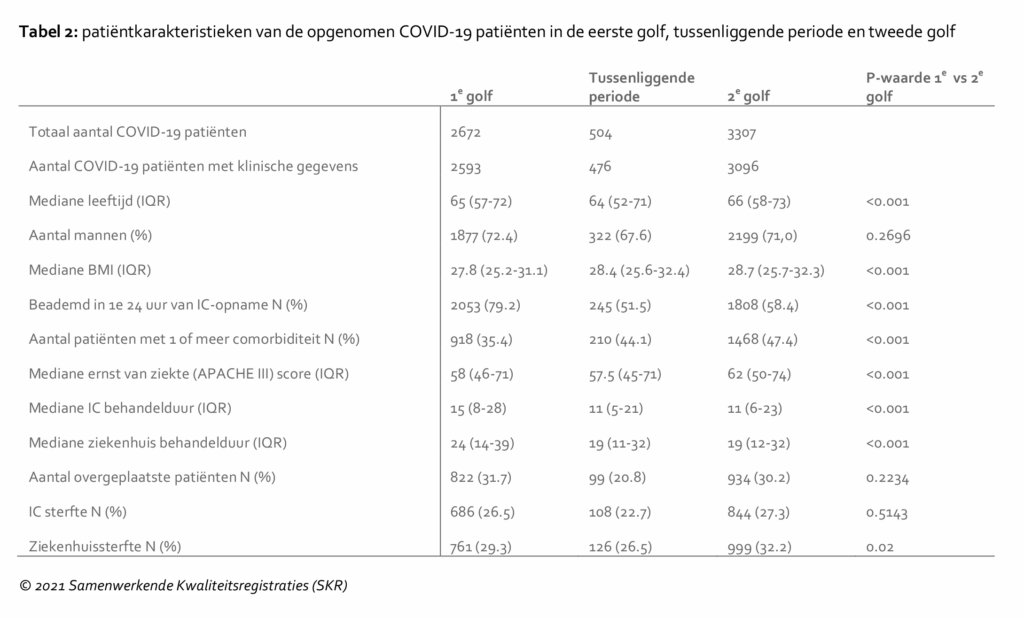
Sterftecijfers
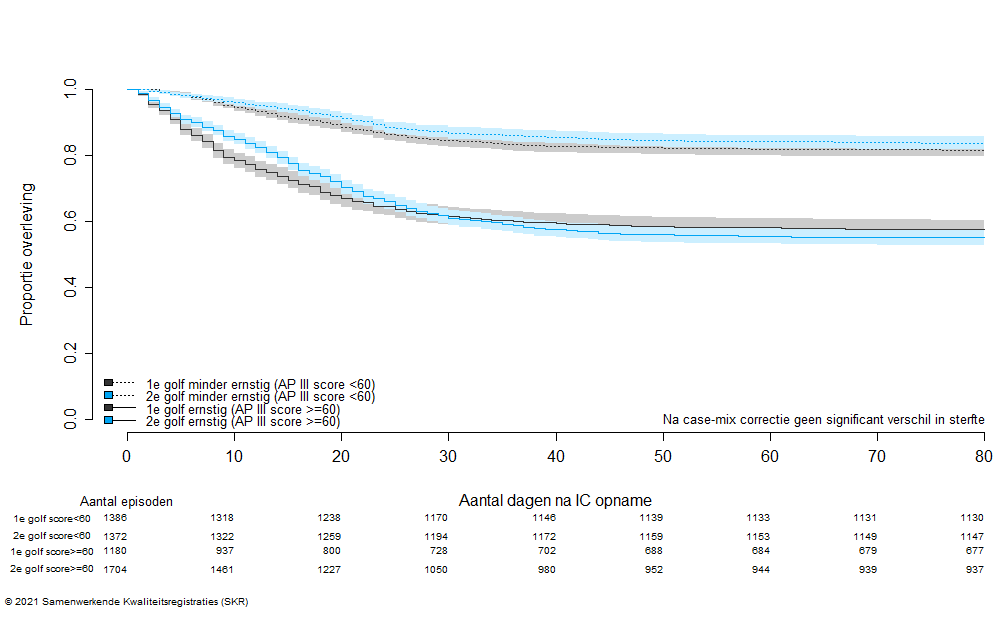
De gepubliceerde sterftecijfers van COVID-19-patiënten op de IC kunnen enorm verschillen tussen landen door verschillen in de patiëntkarakteristieken, IC opnamebeleid, behandelingen en vaccinatiegraad. In tabel 1 is te zien dat de ziekenhuissterfte van IC-patiënten met COVID-19 rond 30% ligt, waarbij er een lichte stijging lijkt te zijn in de tweede golf. Echter, in de tweede golf zijn opgenomen patiënten ernstiger ziek, waardoor ook een hogere sterfte verwacht mag worden. Deze resultaten zijn in overeenstemming met eerder onderzoek dat aantoonde dat de ziekenhuismortaliteit voor afdelingspatiënten (maar niet voor IC-patiënten) afgenomen was in de tweede golf ten opzichte van de eerste golf. In figuur 4 wordt de geobserveerde ziekenhuissterfte van IC-patiënten met COVID-19 opgesplitst naar ernst van ziekte op basis van de APACHE III score (minder ernstig: <60 en ernstig >=60) weergegeven voor de eerste en tweede golf. Belangrijk hierbij is dat deze grove indeling niet corrigeert voor alle veranderingen in de patiëntkarakteristieken gedurende de eerste en tweede golf. Als er middels een statistisch model wordt gecorrigeerd voor veranderingen in leeftijd, comorbiditeiten, BMI en ernst van ziekte, blijkt dat er geen significant verschil in ziekenhuissterfte is tussen de eerste en tweede golf en dus dat de overlevingskansen gelijk gebleven zijn.
We weten dat sommige patiënten die hersteld zijn van COVID-19 nog lange tijd klachten kunnen houden. Ook voor COVID-19 hielden sommige patiënten langdurige beperkingen van lichamelijke en psychische aard [1][2][3] na een IC-opname. Gezamenlijk is dit beeld bekend als het ‘post-intensive care syndroom’ (PICS). In hoeverre dit beeld ook bij COVID-19-patiënten voorkomt, wordt momenteel nog uitgezocht [4].
Patiënt op de polikliniek heeft het 3 maanden na IC opname nog zwaar: “ik ben iedere dag bezig met revalideren, maar mijn lichaam en conditie zijn nog lang niet op peil.”
Figuur 4. Kaplan Meier curve van non-COVID-19 patiënten opgenomen in de eerste golf en tweede golf opgesplitst naar ernst van ziekte
Referenties
- Taboada M, Moreno E, Cariñena A, et al. Quality of life, functional status, and persistent symptoms after intensive care of COVID-19 patients. British Journal of Anaesthesia, 2020, in press. ISSN 0007-0912, https://doi.org/10.1016/j.bja.2020.12.007.
- Garrigues E, Janvier P, Kherabi Y, et al. Post-discharge persistent symptoms and health-related quality of life after hospitalization for COVID-19 [published online ahead of print, 2020 Aug 25]. J Infect. 2020;81(6):e4-e6.
- Hosey MM, Needham DM. Survivorship after COVID-19 ICU stay. Nat Rev Dis Primers. 2020;6(1):60.
- Functional Outcomes and Their Association With Physical Performance in Mechanically Ventilated Coronavirus Disease 2019 Survivors at 3 Months Following Hospital Discharge: A Cohort Study. van Gassel RJJ, Bels J, Remij L, van Bussel BCT, Posthuma R, Gietema HA, Verbunt J, van der Horst ICC, Olde Damink SWM, van Santen S, van de Poll MCG.Crit Care Med. 2021 May 10. doi: 10.1097/CCM.0000000000005089. Online ahead of print.PMID: 33967204
